Le virus du SRAS-CoV-2 et la bactérie pneumococcique sont deux des nombreux micro-organismes qui provoquent des centaines de milliers d’infections respiratoires chaque année, une pathologie qui détruit le parenchyme pulmonaire, provoquant une pneumonie dans les pires cas, et qui emporte la vie de personnes âgées et d’enfants de moins de cinq ans pour la plupart
Le service de microbiologie de l’hôpital universitaire de La Princesa à Madrid, dirigé par le Dr Laura Cardeñoso Domingo, est l’un des principaux départements du monde de la santé publique qui laisse « le corps et l’âme, ou ce qu’il faut », pour défendre la santé de tous les patients qui présentent un symptôme infectieux, en particulier en cas de coronavirus.
« Nous recherchons un diagnostic rapide et précis de chaque maladie, même si elle est très complexe et laborieuse », souligne le Dr Cardeñoso Domingo.
L’ensemble du processus d’analyse commence à la fenêtre de réception des échantillons biologiques de votre laboratoire. L’éprouvette étiquetée représente de manière très vivante chaque personne malade ou présentant des symptômes d’infection.
Les patients ont déjà subi des prélèvements biologiques (urine, sang, biopsie, crachats ou exsudat nasopharyngé) en vue d’une analyse microbiologique.
« Ces échantillons, qu’ils soient solides ou liquides, peuvent provenir des urgences de l’hôpital, de la médecine interne, des centres d’hospitalisation des patients en pneumologie, oncologie, hématologie ou de tout autre service qui le demande ; mais pendant la deuxième vague de la pandémie, ils proviennent dans leur grande majorité des centres de soins primaires de notre zone de santé », dit-il.
Après l’enregistrement informatique, les machines humaines et robotisées du laboratoire de microbiologie travaillent en chaîne, côte à côte, pour obtenir la plus grande efficacité possible. Les différents procédés et analyses visent à isoler et à identifier l’agent de la maladie, qui dans le cas de la pneumonie aura son étiologie située dans des bactéries, des virus et même des champignons.
Nommer les microorganismes pour clarifier le diagnostic clinique de la pneumonie
De nombreux virus et bactéries, avec une intention pathologique naturelle, peuvent nous faire souffrir d’une infection de notre système respiratoire s’ils sont capables de vaincre notre système immunitaire, qui est toujours en garde contre ces monstres invisibles, qui aiment coloniser le parenchyme pulmonaire.
Ces microorganismes génèrent la pneumonie en réduisant systématiquement l’échange gazeux cellulaire qui a lieu dans les alvéoles : d’abord dans un des lobes pulmonaires, puis en se multipliant bilatéralement, comme un sonneur de pieux, jusqu’à nous laisser sans souffle.
La pneumonie, une infection des voies respiratoires inférieures, a une grande variété d’agents causaux qui dépendent du profil de chaque patient et aussi du contexte épidémiologique.
« Le diagnostic microbiologique tente d’identifier l’agent pathogène à l’origine de l’infection et donc d’ajuster et d’orienter le traitement clinique. Mais ce n’est pas toujours le cas. De nombreuses pneumonies peuvent rester secrètes quant à l’étiologie du microorganisme », explique le Dr Cardeñoso.
Virus et bactéries, agents cachés de la pneumonie
Les bactéries sont des micro-organismes procaryotes unicellulaires capables de survivre et de se développer dans n’importe quel environnement et sur n’importe quelle surface, mais elles le font d’une manière très particulière à l’intérieur et à l’extérieur du corps humain, heureusement avec bienveillance dans la plupart des cas.
Mais certaines bactéries nous envahissent et nous rendent malades. Ils sont vraiment nuisibles.
Selon les données de l’Organisation mondiale de la santé, rien qu’en 2015, quelque 920 000 enfants sont morts de pneumonie, soit 15 % de la mortalité infantile chez les enfants de moins de cinq ans ; la morbidité et la mortalité sont très répandues en Afrique subsaharienne et en Asie du Sud.
Dans le chapitre sur la pneumonie communautaire (PAC), la bactérie Streptococcus pneumoniae, responsable de 30 à 60 % des pneumonies, Streptococcus agalactiae, se distingue, Entérobactéries à Gram négatif, Listeria monocytogenes, Haemophilus Influenzae, Moraxella catharralis, Staphylococcus aureus, Bordetella pertussis, Streptococcus pyogenes, Chlamydia pneumoniae et Mycoplasma pneumoniae.
« La base du diagnostic étiologique est basée dans la plupart des cas sur l’isolement du micro-organisme par une culture d’échantillons respiratoires », explique le Dr. et microbiologiste Maria Auxiliadora Semiglia Chong.
Une culture bactérienne consiste à déposer une partie de l’échantillon respiratoire sur un milieu de culture conçu pour la croissance des bactéries.
« 24 heures plus tard, normalement, la bactérie pathologique se sera développée dans la culture avec d’autres agents qui se trouvaient dans notre canal nasopharyngien ou dans un crachat bronchique. Le microbiologiste devra reconnaître quels sont les micro-organismes responsables de l’infection parmi tous les êtres vivants présents dans la culture », explique-t-il.
« Ensuite, nous allons procéder à la connaissance de sa sensibilité aux antibiotiques en confrontant le micro-organisme pathologique à différents types d’antibiotiques. Pour ce faire, une quantité de bactéries cultivées dans des puits -tubes- est incorporée (inoculée) et une certaine quantité d’antibiotique est ajoutée. Plus tard, on vérifie s’il y a présence ou absence de croissance bactérienne dans cet antibiotique ».
Enfin, un rapport d’antibiogramme (sensibilité ou résistance de l’agent pathogène à un antibiotique) est fourni au médecin qui a demandé l’analyse de l’échantillon microbiologique.
« C’est ce spécialiste qui adaptera le traitement du patient en fonction de l’agent pathogène auquel nous avons donné le nom et le prénom. C’est la meilleure stratégie pour éviter d’éventuelles complications de la maladie, surtout chez les patients à risque présentant des pathologies antérieures ou une immunosuppression », souligne le Dr Semiglia Chong.
Mais c’est le syndrome respiratoire aigu sévère (SRAS-CoV-2) qui est devenu la principale cause de pneumonie depuis la fin de 2019 en raison de sa capacité à infecter : plus de 56 millions d’infections et environ 1 341 000 décès sont signalés dans le monde aujourd’hui.
Dans des pays comme l’Espagne, le nombre de personnes touchées par la covid-19 dépasse 1 510 000, avec un taux de mortalité de plus de 42 000, plus d’hommes que de femmes. Les dernières statistiques publiées par RENAVE (Red Nacional de Vigilancia Epidemiológica) nous informent que dans la période du 10 mai au 11 novembre :
- 5,5 % des personnes diagnostiquées ont été hospitalisées (sur 1 174 807 cas, 0,4 % ont été traités dans des unités de soins intensifs et 0,9 % sont décédés).
- La proportion la plus élevée de cas se situe dans la tranche d’âge des 15-59 ans (68 % du total), les 15-29 ans étant les plus représentés avec 21 % des cas.
- 52% des cas de covidés sont des femmes et l’âge médian des cas est de 40 ans.
- Le pourcentage d’hospitalisations et de décès augmente avec l’âge, atteignant respectivement 26,2 % et 9,8 % chez les personnes de plus de 79 ans.
- La zone d’exposition la plus fréquente au coronavirus est l’environnement domestique (31,6 %).
Cependant, les virus de la grippe (Influenzae A, B et C), le virus respiratoire syncytial ou VRS (Myxovirus de la famille des Pneumovirus), le SRAS et le MERS sont d’autres agents systématiques qui favorisent l’apparition de la pneumonie.
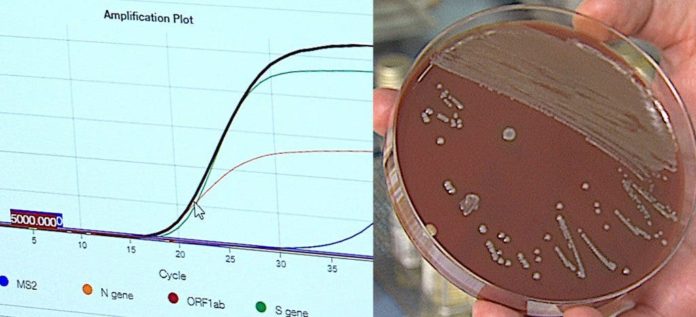
Les virus ne sont pas observés au microscope, car ils ne peuvent pas être cultivés, et doivent être diagnostiqués microbiologiquement en utilisant des techniques moléculaires basées sur le matériel génétique de l’agent pathogène. La plus pertinente et la plus sensible est la PCR (réaction en chaîne de la polymérase).
« Ce test est basé sur l’amplification d’une région spécifique de l’ADN ou de l’ARN du micro-organisme analysé. Le processus est complexe et doit être réalisé par du personnel qualifié », souligne le Dr Cardeñoso Domingo.
À cet égard, RENAVE rapporte que 91,4 % des diagnostics de coronavirus ont été effectués à l’aide de techniques PCR et 8,4 % à l’aide de techniques de détection d’antigènes.
Depuis le début de la pandémie, compte tenu du fait que les données ne sont pas définitives et que les infections continuent d’augmenter la courbe, plus de 16 200 000 tests de diagnostic ont été effectués (822 000 PCR seulement entre le 6 et le 12 novembre 2020). Le taux cumulé des tests de diagnostic sur toute la période de la pandémie est de près de 344 pour 1 000 habitants.
« Les virus ont besoin d’une cellule d’un autre être vivant pour tirer parti de leur matériel moléculaire afin de se répliquer, car les virus sont acellulaires et ne possèdent qu’un acide nucléique d’ADN ou d’ARN, qu’il soit simple ou double brin », explique le Dr et microbiologiste Nelly Daniela Zurita.
« Pour faire une PCR sur un virus, ou sur certaines bactéries difficiles à cultiver -exposition-, on procède à l’extraction et à la purification de leurs acides nucléiques. Ensuite, l’amplification logarithmique des régions spécifiques du microorganisme est effectuée ».
« Si le graphique final montre les fragments du matériel génétique du virus, cela confirme l’existence de l’agent pathogène dans l’échantillon biologique », dit-il.
« D’un résultat négatif de la PCR, on peut déduire que l’échantillon n’aurait pas été prélevé avec toutes les garanties de procédure ou qu’à ce moment-là, le virus ne se serait pas encore suffisamment reproduit dans le tissu respiratoire du patient -faute de quoi il serait négatif-« , précise-t-il.
Toute la procédure est effectuée manuellement ou automatiquement et, selon l’équipement utilisé, le résultat peut prendre de 2 à 7 heures environ.
L’une des PCR les plus utilisées dans le diagnostic du SRAS-CoV-2 est la PCR en temps réel. Cette technique utilise la fluorescence pour contrôler l’amplification du matériel génétique du virus, de sorte qu’une augmentation de la fluorescence au-delà d’un seuil sera considérée comme un résultat positif de détection du virus.
« Le stress temporaire du covid-19 nous a obligés à nous réinventer et à offrir à la société un plus d’efficacité puisque les échantillons qui nous parviennent au laboratoire ont énormément augmenté et que chaque patient a besoin d’une réponse urgente », explique le Dr Laura Cardeñoso Domingo.
« Le temps est précieux face à n’importe quelle maladie ou pendant une pandémie, mais il l’est encore plus à l’époque du coronavirus. C’est la clé pour prendre une décision clinique sur un patient nécessitant une admission à l’hôpital ou pour décider si une personne doit être confinée à la maison après le prélèvement d’un échantillon dans un centre de santé », dit-il.
De plus, à l’hôpital de la Princesa à Madrid, toute la capacité analytique de sa robotique est dédiée à 100% au service des patients. Ils analysent des paquets d’environ 1 600 échantillons par jour. C’est un autre exemple de notre raison d’être, la santé de la population », dit-il.